КЛАССИФИКАЦИЯ ЦИРРОЗА ПЕЧЕНИ
Коды по МКБ-10
К70.3 — Алкогольный цирроз печени
К74.3 — Первичный билиарный цирроз
К74.4 — Вторичный билиарный цирроз
К74.5 — Билиарный цирроз неуточненный
К74.6 — Другой и неуточненный цирроз печени
Цирроз печени — хроническое полиэтиологическое прогрессирующее заболевание печени, характеризующееся значительным уменьшением количества функционирующих гепатоцитов, нарастающим фиброзом, перестройкой нормальной структуры паренхимы и сосудистой системы печени, появлением узлов регенерации и развитием в последующем печеночной недостаточности и портальной гипертензии.
- этиологию;
- морфологию;
- активность процесса (выраженность воспалительных реакций);
- степень тяжести (выраженность печеночно-клеточной недостаточности (ПКН);
- степень портальной гипертензии (ПГ).
Морфологическая классификация циррозов печени
Рекомендовали морфологическую классификацию ЦП, основанную на диаметрузлов:
- мелкоузловую, или мелконодулярную (диаметр узлов от 1 до 3 мм); крупноузловую, или
- макронодулярную (диаметр узлов более 3 мм);
- неполную септальную; смешанную (различные размеры узлов).
Активность цирроза печени
Клиническая оценка активности ЦП проводится согласно уровню аланинаминотрансферазы (АЛТ):
- низкая активность — АЛТ < 3 (5) верхней границы нормы (ВГН);
- умеренная активность — АЛТ – 3 (5) -10 ВГН;
- высокая активность — АЛТ > 10 ВГН.
ЦП неактивный – на фоне четкой морфологии ЦП воспалительно- некротические изменения не выявляются.
Печеночно–клеточная недостаточность (тяжесть цирроза печени)
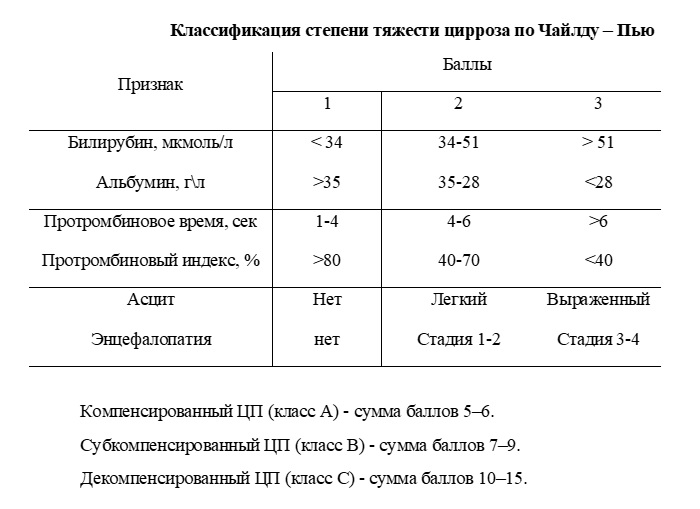
Клиническая оценка стадии и степени тяжести ЦП основана на выраженности печеночно–клеточной недостаточности(ПКН) и портальной гипертензии (ПГ). В настоящее время разработаны клинические шкалы, позволяющие полуколичественно оценивать тяжесть ЦП. Основной шкалой являются диагностические критерии Чайлда–Пью.
ПОРТАЛЬНАЯ ГИПЕРТЕНЗИЯ
Классификация портальной гипертензии
По характеру асцита | ПГ без клинически выраженного асцита ПГ с асцитом, купируемым медикаментозно ПГ с рефрактерным асцитом |
По стадиям течения | Начальные клинические проявления: астенизация, тяжесть в правом подреберье, метеоризм. Выраженные клинические проявления: боли в верхней половине живота, диспепсия, спленомегалия. Резко выраженные клинические проявления: наличие асцита, варикозно расширенных вен. Осложнения: кровотечения из варикозно расширенных вен, рефрактерный асцит, печеночная энцефалопатия, кома. |
ПГ — это клинический симптомокомплекс, который гемодинамически проявляется патологическим повышением портального градиента давления (разность давления в воротной и нижней полой вене), что сопровождается формированием портосистемных коллатералей, через которые происходит сброс крови из портальной вены в обход печени.
В норме портальный градиент составляет 1–5 мм рт ст. Клинически значимой ПГ становится при повышении портального градиента давления >10 мм рт ст.
ПГ включает следующие признаки:
- расширение диаметра воротной вены более 13 мм, селезеночной вены – более 7 мм;
- спленомегалия (площадь селезенки более 55 см2) за счет увеличения объёмного кровотока по селезёночной артерии и затруднения оттока по селезёночной вене;
- асцит;
- варикозное расширение гастроэзофагиальных, аноректальных вен и вен передней брюшной стенки.
Классификация варикозных вен пищевода и желудка
Признаки | Характеристика признака | Классификационное обозначение |
Локализация | Изолированные ВРВ пищевода | Ограниченные |
Распространённые | ||
Изолированные ВРВ желудка | Свода желудка | |
Гастроэзофагеальные ВРВ | I типа (по малой кривизне желудка) | |
II типа (по большой кривизне желудка) | ||
ВРВ пищевода и желудка при распространённом тромбозе сосудов портальной системы | В том числе эктопические вены желудка, двенадцатиперстной, тонкой и толстой кишки | |
Размер ВРВ | До 3 мм | I степень |
3-5 мм | II степень | |
Более 5 мм | III степень | |
Кровотечение | Продолжающееся | Профузное |
Диффузное | ||
Состоявшееся | Красный тромб | |
Белый тромб | ||
Изменения слизистой оболочки пищевода |
«Красные стигматы» угрозы кровотечения | Васкулопатия |
Гемоцистные пятна | ||
Телеангиоэктазии | ||
Трофические изменения | Эрозии | |
Изъязвления | ||
Рубцы | ||
Изменения слизистой желудка |
Портальная гипертензионная гастропатия | Лёгкой степени |
Средней степени | ||
Тяжёлой степени |
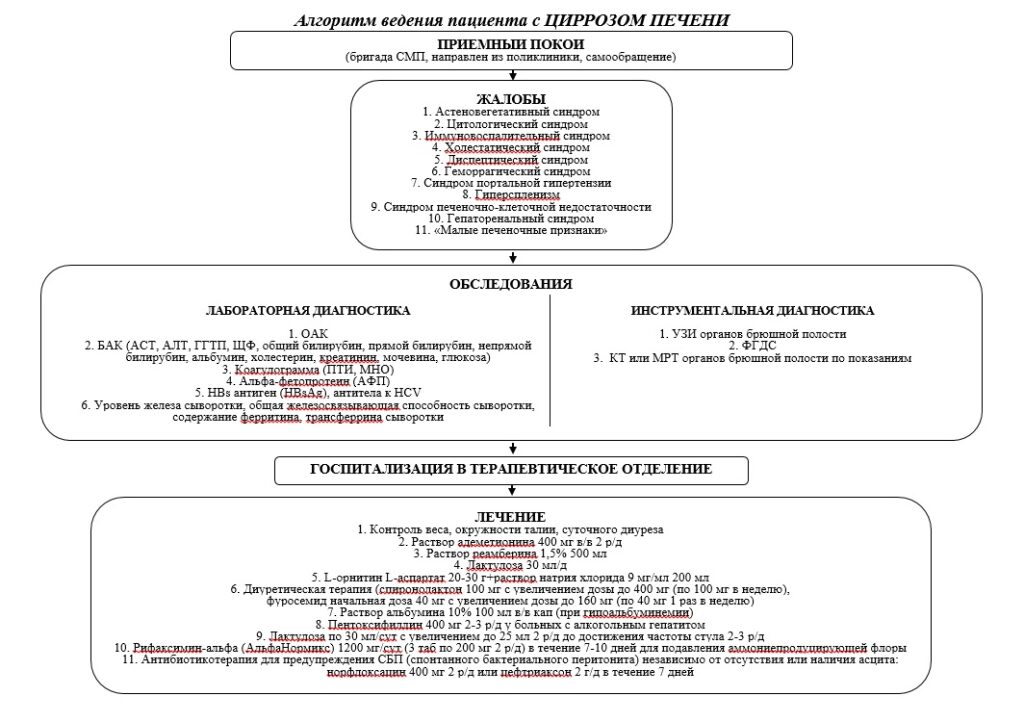
Клинические симптомы и синдромы при циррозе печени
Астеновегетативный синдром: слабость, повышенная утомляемость, снижение трудоспособности, нервозность, ипохондрия.
Цитолитический синдром: лихорадка, желтуха, снижение массы тела, печеночный запах изо рта, внепеченочные знаки («печеночные ладони», «печеночный язык», сосудистые звездочки, изменение ногтей, оволосения, гинекомастия и т. д). Иммуновоспалительный синдром: лихорадка, артралгии, васкулиты (кожа, легкие), спленомегалия, лимфаденопатия, боли в мышцах, васкулиты (кожа, легкие).
Холестатический синдром: упорный кожный зуд, желтуха, пигментация кожи, ксантелазмы, лихорадка (при воспалении), потемнение мочи, посветление кала (редко).
Диспептический синдром: упорное вздутие живота, тяжесть в эпигастрии, отрыжка, тошнота, снижение аппетита, анорексия, запоры.
Геморрагический синдром: носовые кровотечения, кровоточивость десен, кожные геморрагии, геморроидальные кровотечения как следствие снижения синтеза факторов свертывания.
Синдром портальной гипертензии: клиническая триада — асцит, спленомегалия, открытие портокавальных анастомозов в стенке пищевода, желудка, прямой кишки, передней брюшной стенки («голова медузы») с возможными кровотечениями. Гиперспленизм — анемия, лейкопения, тромбоцитопения.
Синдром печеночно-клеточной недостаточности: желтуха, онкотические отеки (вследствие дефицита альбумина), лихорадка, пальмарная эритема, гинекомастия, сосудистые звездочки, энцефалопатия, «печеночный» запах изо рта).
Гепаторенальный синдром: жажда, апатия, слабость, олигурия, анурия, нарастание асцита, артериальная гипотензия.
«Малые печеночные признаки»: телеангиоэктазии, «лакированный язык», пальмарная эритема, гинекомастия и уменьшение оволосенения у мужчин, атрофия половых органов; сладковатый печеночный запах изо рта, обусловленный нарушением обмена аминокислот и ароматических соединений в частности, накоплением продукта превращения метионина — метилмеркаптана.
ЛАБОРАТОРНЫЕ СИНДРОМЫ ПРИ ЦИРРОЗЕ ПЕЧЕНИ
Гиперспленизм — снижение количества тромбоцитов, лейкоцитов, эритроцитов, обусловленное повышенным депонированием и разрушением клеток крови увеличенной селезёнкой, а также тормозящим влиянием селезёнки на костный мозг.
Основные клинико-биохимические синдромы при заболеваниях печени
Синдром | Изменение биохимических показателей сыворотки крови |
Синдром цитолиза | Повышение аланиновой трансаминазы , аспарагиновой трансаминаз , лактатдегидрогеназы и изоэнзима ЛДГ5, гаммаглутамилтранспептидазы, концентрации ферритина и железа сыворотки |
Синдром холестаза | Увеличение уровня щелочной фосфатазы , гаммаглутамилтранспептидазы, 5-нуклеотидазы, прямого билирубина, холестерина, желчных кислот |
Мезенхимально(иммун но)-воспалительный синдром | Ускорение СОЭ, диспротеинемия (гипоальбуминемия, гипергаммаглобулинемия), увеличение уровня IgA, M, G, циркулирующих иммунных комплексов, фибриногена, С-реактивного белка, показателей тимоловой пробы |
Синдром печеночноклеточной недостаточности | Гипопротеинемия, гипоальбуминемия, гипопротромбинемия, снижение синтеза факторов свертывания крови (проконвертин, проакцелерин и др.), трансферрина, холестерина, увеличение содержания аммиака и фенолов сыворотки крови. |
ДИАГНОСТИКА ЦИРРОЗА ПЕЧЕНИ
общий анализ крови с подсчетом тромбоцитов (выявление гиперспленизма);
биохимический анализ крови (АСТ, АЛТ, ГГТП, ЩФ, общий билирубин, прямой билирубин, непрямой билирубин, альбумин, холестерин, креатинин, мочевина, глюкоза);
коагулограмма (ПТИ, МНО);
альфа-фетопротеин (АФП) в крови (маркер гепатоцеллюлярной карциномы);
HBs антиген (HBsAg) (маркер вирусного гепатита В);
антитела к HCV(маркер вирусного гепатита С);
иммуноглобулины крови, специфические аутоантитела (антинуклеарные (ANA), антигладкомышечные (SMA), антинейтрофильные цитоплазматические антитела p-типа (pANCA), антитела к микросомам печени и почек (анти-LKM), к печеночно-цитозольному антигену (анти- LC), к печеночнопанкреатическому антигену (анти-LP), к растворимому печеночному антигену (анти-SLA) (маркер аутоиммунного гепатита);
антимитохондриальные антитела (АМА) (маркер первичного билиарного цирроза);
уровень железа сыворотки, общая железосвязывающая способность сыворотки, содержание ферритина, трансферрина сыворотки (маркер гемохроматоза);
содержание церулоплазмина и меди в сыворотке крови, суточная экскреция меди с мочей (маркер болезни Вильсона-Коновалова);
уровень α1-антитрипсина (маркер дефицита α1- антитрипсина)
Методы оценки фиброза печени можно разделить на несколько групп:
Лабораторные методы
- прямые маркеры фиброза – характеризуют фиброгенез и фибринолиз: гиалуроновая кислота, проколлагеновые пептиды, коллагены IV и VI и другие.
- непрямые маркеры фиброза в настоящее время объединены в комплексные тесты (фиброакти-тест, фибромакс-тест, стеатоскрин и др.)
Инструментальные методы
- УЗИ органов брюшной полости позволяет диагностировать гепатомегалию, спленомегалию, узлы-регенераты и неоднородность паренхимы печени, характерные для ЦП, расширение селезеночной и воротной вены как косвенный признак синдрома ПГ, наличие асцита и его размеры, оценить проходимость сосудов портальной системы, а также провести допплерографию воротной, печёночных и нижней полой вен.
- Эластография печени. Косвенная инструментальная оценка выраженности фиброза посредством измерения эластичности печени с помощью аппарата «ФиброСкан» основана на генерации низкочастотных колебаний, передающихся на ткань печени.
- Компьютерная томография (КТ) или магнитнорезонансная томография (МРТ) органов брюшной полости дает более точные данные о размерах и состоянии органов, выявляет или исключает опухоли, в том числе первичный рак печени, который может возникнуть при любой форме цирроза печени.
Малоинвазивным и перспективным в плане оценки венозной ангиоархитектоники портального бассейна является метод мультиспиральная КТ с внутривенным болюсным контрастным усилением и последующей 3D— реконструкцией сосудов.
- ЭГДС позволяет выявить наличие ВРВ в пищеводе и желудке, оценить риск кровотечения из них. ВРВ при инсуффляции воздуха спадаются (не напряжены) – давление в портальной системе невысокие и риск развития кровотечения мал, ВРВ не спадаются (напряжены) – высок риск развития кровотечения. Отсутствие ВРВ требует проведения ЭГДС не реже 1 раза в 2 года, при наличии ВРВ – ежегодно.
- Сцинтиграфия печени при ЦП выявляет диффузное снижение поглощения изотопа в печени и повышение его захвата костным мозгом и селезенкой.
- Ангиографические исследования (целиакография и спленопорто- графия) позволяют выявить наличие и характер ПГ, выполняются по специальным показаниям при решении вопроса о тактике хирургического лечения.
Биопсия печени — «золотой стандарт» диагностики ЦП, проводится только в специализированных лечебных учреждениях. Оценка результатов биопсии печени проводится с применением полуколичественных шкал описания стадии фиброза ткани печени METAVIR, Knodell (IV), Ishak
Морфологическая диагностика цирроза печени
Стадия фиброза | METAVIR | Knodell (IV) баллы | Ishak баллы |
Неполный цирроз | F4 | 4 | 5 |
Полностью сформировавшийся цирроз | F4 | 4 | 6 |
Критерии диагностики цирроза печени
- Признаки фиброза печени (плотный неровный край печени при пальпации, данные ультразвуковой эластографии, повышенные маркеры фиброза).
- Признаки портальной гипертензии (варикозные изменения изменения вен пищевода, желудка, вокруг пупка и в боковых отделах живота, асцит, увеличенная селезенка).
- Симптомы печеночной недостаточности (энцефалопатия, истощение, гипоальбуминемия, гипохолестеринемия, удлинение протромбинового времени и другие).
- Данные биопсии печени (если возможна и показана).
ОСЛОЖНЕНИЯ ЦИРРОЗА ПЕЧЕНИ
Прогноз жизни пациентов с ЦП во многом зависит от развития его осложнений, среди которых к наиболее важным относятся следующие:
— печеночная энцефалопатия (ПЭ); — кровотечения из ВРВ пищевода и желудка; — асцит (с или без инфицирования асцитической жидкости); — гепаторенальный синдром (ГРС); — гипонатриемия разведения; — инфекционные осложнения. |
Печеночная энцефалопатия
ПЭ – комплекс потенциально обратимых нервно-психических нарушений, возникающих в результате печеночной недостаточности и/или портосистемного шунтирования крови. В 90 % случаев в реализации очередного эпизода ПЭ участвуют разрешающие (триггерные) факторы.
Триггерные факторы печеночной энцефалопатии
Группа факторов | Характеристика |
Повышение поступления белка | Богатая белком диета (7-10%) Желудочно- кишечное кровотечение (25- 30%) |
Факторы, снижающие детоксицирующую функцию печени | Алкоголь, лекарства, экзо- и эндотоксины, инфекция (10-18%) Запор |
Повышение уровня фактора некроза опухоли α — TNFα | Алкогольный гепатит тяжелого течения. Бактериальная транслокация |
Связывание ГАМК-рецепторов | Производные бензодиазепина, барбитуровой кислоты, фенотиазина (10- 15%) |
Метаболические нарушения | Ацидоз, азотемия (25-30%), гипогликемия |
Электролитные нарушения | Снижение концентрации калия, натрия, магния, повышение уровня марганца в сыворотке крови |
Циркуляторные нарушения | Гиповолемия, гипоксия |
Подавление синтеза мочевины | Диуретики (25-30%), уменьшение уровня цинка, ацидоз |
Основным критерием для определения стадии ПЭ служит состояние сознания.
Стадии печеночной энцефалопатии
Стадия | Состояние сознания | Интеллектуальный статус, поведение | Неврологический статус |
Минимальная (латентная) |
Не изменено |
Не изменены | Изменения выявляются при проведении психометрических тестов |
Стадия 1 (легкая) |
Сонливость, нарушение ритма сна | Снижение внимания, трудность концентрации, забывчивость |
Мелкоразмашистый тремор, изменение почерка |
Стадия 2 (средняя) |
Летаргия или апатия |
Дезориентация, неадекватное поведение | Астериксис (неритмичные асимметричные подергивания при тоническом напряжении мышц конечностей, шеи и туловища), атаксия |
Стадия 3 (тяжелая) | Сомноленция, дезориентация | Дезориентация, агрессия, глубокая амнезия | Астериксис, повышение рефлексов, спастичность |
Стадия 4 (кома) | Отсутствие сознания и реакции на боль |
Отсутствует |
Арефлексия, потеря тонуса |
Асцит
Цирроз печени является причиной развития асцита у большинства пациентов. Наличие асцита при ЦП подразумевает развитие печеночной недостаточности, ассоциировано с неблагоприятным прогнозом и снижением качества жизни пациента. У 60% пациентов с компенсированным циррозом формируется асцит в течение 10-летнего периода болезни.
Появление асцита вызвано развитием портальной гипертензии и, прежде всего, связано с неадекватной экскрецией натрия с мочой, что проявляется положительным натриевым балансом.
В случае сдавления нижней полой вены наряду с асцитом выявляют отек нижних конечностей. Перкуторно асцит выявляется при накоплении 1,5–2 литра жидкости.
Классификация асцита и тактика ведения пациента с асцитом в зависимости от его степени выраженности была предложена Международным асцитическим клубом.
Классификация асцита по степени выраженности
Степени асцита | Определение |
I | Незначительный асцит, выявляемый только при УЗИ |
II | Умеренно выраженный асцит, выявляемый при физикальном обследовании в виде симметричного увеличения живота |
III | Выраженный напряженный асцит |
Диагностические критерии резистентного асцита:
- длительность лечения: интенсивная терапия мочегонными препаратами (максимальные дозировки: антагонисты альдостерона 400 мг/сут и фуросемид 160 мг/сут) в течение 1 недели при соблюдении диеты с содержанием соли до 5,2 г/сут;
- отсутствие ответа на лечение: снижение массы тела менее 0,8 кг каждые 4 дня;
- ранний рецидив асцита: возврат асцита 2-3-й степени в течение 4 недель от начала лечения.
Осложнения, связанные с приемом диуретических препаратов:
- портосистемная энцефалопатия, развившаяся в отсутствие других провоцирующих факторов;
- почечная недостаточность — повышение сывороточного креатинина более чем на 100% до уровня > 2 мг/дл у пациентов, отвечающих на лечение;
- гипонатриемия — понижение уровня сывороточного Na+ больше, чем на 10 ммоль/л до уровня менее 125 ммоль/л;
- гипокалиемия — снижение уровня сывороточного К+ меньше 3,5 ммоль/л;
- гиперкалиемия — повышение уровня сывороточного К+ выше 5,5 моль/л.
Вторичные проявления асцита:
- плевральный выпот, чаще правосторонний за счет движения перитонеальной жидкости вверх через диафрагмальные лимфатические сосуды, а также пропотевания асцитической жидкости через дефекты диафрагмы;
- высокое стояние диафрагмы, ведущее к развитию дисковидных ателектазов в нижних отделах легких и смещению сердца кверху;
- варикозное расширение геморроидальных вен;
- формирование диафрагмальной грыжи, нарастание пищеводного рефлюкса (объясняют механическими факторами в условиях повышения внутрибрюшного давления) усугубляют повреждение слизистой оболочки пищевода при наличии варикозного расширения вен.
Особое место при постановке диагноза занимает исследование асцитической жидкости (АЖ), полученной при абдоминальном парацентезе. Оно проводится всем пациентам при впервые выявленном асците для определения причины его возникновения.
Показания к проведению диагностического парацентеза при ЦП: госпитализация пациента, признаки перитонита или инфекции, печеночная энцефалопатия, ухудшение функции почек, желудочно-кишечное кровотечение (перед назначением антибиотиков).
Особое диагностическое значение имеет сывороточно-асцитический градиент (СААГ), тесно коррелирующий со степенью портальной гипертензии.
СААГ = альбумин сыворотки минус альбумин асцитической жидкости.
Значения СААГ 1,1 г/дл и более в 80% случаев свидетельствуют в пользу портальной гипертензии как причины развития асцита. Биохимическое исследование АЖ позволяет дифференцировать причину асцита.
Гепаторенальный синдром
Гепаторенальный синдром (ГРС) — это осложнение, развивающееся у больных с асцитом, ассоциированным с ЦП, и носящее характер функциональной почечной недостаточности в отсутствие паренхиматозных заболеваний почек.
Основное значение в развитии ГРС имеет снижение почечного кровотока вследствие вазоконстрикции сосудов почек при вазодилатации сосудов органов брюшной полости.
Критерии ГРС:
- цирроз печени с асцитом;
- креатинин сыворотки крови выше 1,5 мг/дл (>133 ммоль/л);
- не отмечается снижение сывороточного креатинина ниже 1,5 мг/дл (133 ммоль/л) после 2-дневной отмены диуретической терапии и введения жидкости с альбумином (рекомендуемая доза альбумина 1 г/кг в сутки до максимальной 100 г/сут);
- отсутствие других причин для развития почечной недостаточности (шок, сепсис, уменьшение объема циркулирующей плазмы, использование нефротоксичных лекарств);
- исключены паренхиматозные заболевания почек при наличии протеинурии (>500 мг/сут), микрогематурии (>50 эритоцитов в поле зрения) и/или изменений почек при ультрасонографии.
ЛЕЧЕНИЕ ЦИРРОЗА ПЕЧЕНИ
В целом терапия ЦП сводится к лечению осложнений ЦП.
Коррекция нутритивного статуса.
Потребность у больных с ЦП в энергии составляет в среднем 25–30 ккал/кг массы тела в сутки, при стрессовых ситуациях (операции, кровотечения, интеркуррентные заболевания) — 45 ккал/сут. Жиры и углеводы назначаются в соотношении 1:1 из доли небелковой калорийности.
Физиологическая норма белка для пациента с заболеванием печени, исключая эпизоды ПЭ, составляет 1–1,5 г/кг массы тела в сутки. У больных с нарушениями питания при отсутствии признаков энцефалопатии количество белка может быть увеличено до 1,8 г/кг.
Исключить из питания: минеральные воды, содержащие натрий; алкоголь; соль, пищу необходимо готовить без добавления соли (употребляются бессолевой хлеб, сухари, печенье и хлебцы, а также бессолевое масло); продукты, содержащие пекарный порошок и питьевую соду (пирожные, бисквитное печенье, торты, выпечка и обычный хлеб); соленья, оливки, ветчина, бекон, солонина, языки, устрицы, мидии, сельдь, рыбные и мясные консервы, рыбный и мясной паштет, колбаса, майонез, различные баночные соусы и все виды сыров, мороженое.
Рекомендуется в приготовлении пищи использовать приправы: лимонный сок, цедру апельсина, лук, чеснок, бессолевой кетчуп и майонез, перец, горчицу, шалфей, тмин, петрушку, майоран, лавровый лист, гвоздику.
Ограничение употребления соли. Каждый грамм натрия, принятый сверх меры, задерживает примерно 250–300 мл воды.
Особенности терапии некоторых форм цирроза печени
Причина цирроза печени | Терапия |
Вирусный гепатит | Противовирусные средства |
Аутоиммунный гепатит | Преднизолон 60-20 мг/сутки (монотерапия) или 5-15 мг/сутки в качестве поддерживающей дозы в сочетании с азатиоприном 25-50 мг/сутки или делагилом 0,25-0,5г/сутки |
Алкогольгый гепатит | S-аденозилметионин |
Первичный билиарный цирроз | Урсодезоксихолевая кислота |
Гемохроматоз | Дефероксамин (десферал, десферин) 500-1000 мг/сутки в/м. Кровопускания Инсулин с учетом выраженности сахарного диабета |
Болезнь Вильсона-Коновалова | Пеницилламин (купренил) 1000 мг/сутки |
Лечение асцита
Пациентам с асцитом рекомендовано воздержаться от применения препаратов данных фармакологических групп:
- нестероидные противовоспалительные препараты;
- ингибиторы ангиотензинпревращающего фермента;
- антагонисты ангиотензина II;
- альфа-1-адреноблокаторы;
- аминогликозиды.
Терапия определяется степенью асцита
Тактика ведения пациента с асцитом в зависимости от его степени выраженности
Степень асцита | Терапевтические меры | ||
Ограничение потребления поваренной соли | Диуретическая терапия | Объемный парацентез | |
I | (-) | (-) | (-) |
II | (+) | (+) | (-) |
III | (+) | (+) | (+) |
Пациенты с 1-й степенью асцита не нуждаются в лечении и/или назначении диеты с ограничением соли. При 2-й степени выраженности асцита больному рекомендуется диета с ограничением поступающего с пищей натрия до 4,6–6,9 г соли в день (1,5–2 г/сут натрия), что означает приготовление пищи без добавления соли.
Адекватная диуретическая терапия. Начиная со 2-й степени асцита, в дополнение к диете назначается диуретическая терапия. Пациентам с выраженным асцитом в первые 4–7 дней лечения рекомендуется постельный режим.
Цель диуретической терапии – купирование асцита на минимальной дозе диуретических препаратов.
Асцит 2-й степени, выявленный впервые
Первая линия диуретической терапии – назначение спиронолактона в начальной дозе 100 мг/сут на три приема; пошаговое увеличение на 100 мг один раз в неделю; максимальная доза 400 мг/сут.
При неэффективности первой линии терапии показано применение второй линии диуретической терапии.
Вторая линия диуретической терапии – добавление к максимальной дозе спиронолактона (400 мг/сут) препарата фуросемид в начальной дозе 40 мг утром; пошаговое увеличение дозы фуросемида на 40 мг один раз в неделю; максимальная доза фуросемида 160 мг/сут.
Асцит 2-й степени, выявленный повторно
Назначение комбинированной диуретической терапии– спиронолактон + фуросемид: начальная доза спиронолактона 100 мг/сут на три приема + фуросемид 40 мг/сут однократно утром; пошаговое увеличение спиронолактона на 100 мг и фуросемида на 40 мг один раз в неделю; максимальная доза спиронолактона 400 мг/сут и фуросемида 160 мг/сут.
Оценка эффективности включает: измерение массы тела один раз в неделю; контрольное исследование электролитов сыворотки.
Признаки эффективности диуретической терапии: положительный диурез; снижение массы тела > 2 кг в течение недели, но < 3,5 кг при наличии только асцита; снижение массы тела > 2 кг в течение недели, но < 7 кг при наличии асцита и периферических отеков.
Признаки неэффективности диуретической терапии: снижение массы тела < 2 кг в течение недели; развитие диуретико-ассоциированного осложнения – гиперкалиемии (калий сыворотки > 6 ммоль/л).
Асцит 3-й степени
Одноэтапный лечебный парацентез большим объемом (> 5 л) при условии показателя МНО < 1,5, тромбоцитов > 40 000/мкл. Обязательное условие: замещение альбумином (8 г альбумина на 1 литр эвакуированной асцитической жидкости. Доза диуретиков в день проведения одноэтапного лечебного парацентеза должна быть минимальной, в дальнейшем корректируется в зависимости от степени асцита.
Отмена диуретической терапии:
- Диуретическая терапия верошпироном должна быть прекращена при повышении калия сыворотки > 6 ммоль/л.
- Диуретическая терапия фуросемидом должна быть прекращена при снижении калия сыворотки < 3 ммоль/л.
- Все препараты диуретической терапии должны быть отменены:
- при снижении сывороточного натрия < 120 ммоль/л;
- развитии признаков ГРС;
- прогрессировании ПЭ;
- развитии тяжелых судорог.
Рефрактерный асцит должен отвечать нескольким критериям:
- длительность: не менее одной недели применения комбинации максимальных доз спиронолактона (400 мг/сут) и фуросемида (160 мг/сут);
- недостаточность ответа на диуретическую терапию: снижение массы тела < 0,8 кг за четыре дня;
- ранний рецидив асцита: появление асцита 2–3-й степени на фоне диуретической терапии в течение четырех недель.
Диуретико-ассоциированные осложнения: ГРС, ПЭ, гипонатриемия (снижение уровня сывороточного натрия на 10 ммоль/л от исходного показателя или абсолютное значение натрия < 125 ммоль/л), гипо/гиперкалиемия (при условии снижения уровня сывороточного калия < 3 ммоль/л или повышения > 6 ммоль/л).
Адекватная антибиотикотерапия. В случае низкого содержания белка в АЖ (< 15 г/л) данное состояние расценивается как фактор риска развития СБП, что требует применения норфлоксацина 400 мг/сут.
Нормализация кишечной флоры. Назначаются препараты лактулозы (суспензия 10–15 мл три раза в сутки) и пробиотики.
Альбумин – основной препарат патогенетической терапии при асците. Показано применение инфузий альбумина при снижении показателя сывороточного альбумина ниже порогового значения (< 35 г/л). Режим дозировки инфузии альбумина зависит от сопутствующих факторов и осложнений.
Режимы дозирования альбумина
Асцит | Доза альбумина/сут | Миним. доза, г/сут | Максим. доза г/сут | Длительность применения | |||
1-й день | 2-й день | С 3-го дня | |||||
+ СПБ |
1,5 г/кг |
1,5 г/кг |
1 г/кг |
40 |
100 | До контрольного исследования асцитической жидкости | |
+ ГРС |
1,5 г/кг |
1,5 г/кг |
1 г/кг |
40 |
100 | До снижения креатинина менее 133 ммоль/л | |
+ осложнения, ассоциированн ые с диуретиками |
40 г/сут |
100 |
До разрешения осложнений | ||||
+ объемный парацентез | 8 г/1 л эвакуир ованной АЖ |
40 г/сут |
100 | В день проведения парацентеза | |||
рефрактерный асцит |
40 г/сут |
100 | До купирования состояния | ||||
(–) ничего из перечисленног о |
40 г/сут |
100 | До разрешения асцита и/ или нормализации показателя альбумина сыворотки | ||||
Лечение гепаторенального синдрома
Лечение ГРС осуществляется на фоне продолжающейся терапии печеночной недостаточности. При необходимости проводится парацентез с последующим введением альбумина, однако лучшим методом лечения служит пересадка печени.
Современные мероприятия при развитии ГРС предполагают:
- отмену диуретиков;
- антибактериальную терапию в целях профилактики СБП;
- инфузии альбумина: 1 г/кг/день в течение 1–3 суток (далее 40 г/сут);
- инфузии терлипрессина: 1 мг/4–6 ч (1-2 суток), в отсутствие положительной динамики к третьим суткам (при снижении уровня креатинина менее чем на 25%) – переход на дозу 2 мг/4–6 ч.
В качестве альтернативного способа коррекции ГРС рекомендован октреотид 100 мкг (подкожно) три раза в сутки в сочетании с мидодрином 2,5 мг или норадреналином 0,5–3 мг/ч (внутривенно).
При неэффективности указанных мероприятий рекомендованы трансъюгулярное портосистемное шунтирование, гемодиализ, трансплантация печени.
Профилактика ГРС:
- при СБП — альбумин в дозе 1,5 г/кг массы тела внутривенно в день постановки диагноза и через 48 часов в дозе 1 г/кг.
- у больных алкогольным гепатитом — пентоксифиллин 400 мг 2–3 раза в день перорально на протяжении месяца.
Лечение печеночной энцефалопатии
Устранение этиологического фактора (например, в случае алкогольного цирроза).
Устранение триггерных и отягощающих факторов ПЭ: остановка кровотечения, коррекция гиповолемии, поддержание кислотно-щелочного и электролитного баланса, ликвидация инфекции.
Санация кишечника необходима для удаления азотсодержащих субстанций, что особенно важно в случаях желудочно-кишечного кровотечения, пищевой перегрузки белком и запора. Эффективно применение высоких клизм, позволяющих очистить толстую кишку на максимальном протяжении, вплоть до слепой. В качестве растворов предпочтительнее применение лактулозы (300 мл на 700 мл воды).
Медикаментозная терапия ПЭ
1)связывание аммиака:
а) лактулоза регулярный прием сиропа per os в небольших количествах, рассчитанных индивидуально (в среднем по 25 мл два раза в сутки), до достижения частоты стула 2-3 раз в сутки;
б) L-орнитин-L-аспартат (Гепа-мерц) 20-30 г препарата в разведении раствором NaCl 0,9% 200,0–400,0 в течение 7-14 дней. Применяется медленно внутривенно капельно с переходом на дальнейшее использование в гранулах 6 г три раза в сутки не менее двух недель. Для достижения более быстрого и стойкого результата возможна комбинация внутривенного и перорального способа применения;
в) комбинация Гепа-мерца и лактулозы способствует элиминации аммиака как из кишечника, так и из крови.
2)подавления аммониепродуцирующей флоры: антибиотики рифаксимин, неомицин, метронидазол. Предпочтение отдается более современному и безопасному рифаксимину-альфа (Альфа Нормикс) 1200 мг/сут (3 таблетки по 200 мг 2 р/день) в течение 7-10 дней, при необходимости постоянно — ежемесячно в течение длительного времени. При эффективности препарата возможно применение малых доз (400 мг/сут) на протяжении нескольких месяцев и даже лет.
Лечение острых варикозных кровотечений
Лечение кровотечения из ВРВ включает:
- Восполнение объема циркулирующей кров введением свежезамороженной плазмы.
- Трансфузия эритромассы для поддержания гемоглобина на уровне 80 г/л.
- Антибиотикотерапия для предупреждения СБП независимо от наличия или отсутствия асцита: норфлоксацин в дозе 400 мг 2 раза в сутки per os или цефтриаксон 2 г/сут внутривенно в течение 7 дней.
ФОРМУЛИРОВКА РАЗВЕРНУТОГО КЛИНИЧЕСКОГО ДИАГНОЗА
Формулировка клинического диагноза учитывает следующие пункты:
- этиология (вирусный, алкогольный, криптогенный и др.);
- морфология:
- микронодулярный (мелкоузловой);
- макронодулярный (крупноузловой);
- смешанный;
- класс тяжести по Чайлд-Пью;
- другие синдромы (указывают при их клинической выраженности):
- портальная гипертензия (конкретно — асцит, варикозное расширение вен нижней трети пищевода III степени и т.д.);
- холестаз;
- гиперспленизм (анемия, тромбоцитопения, лейкопения);
- активность цирроза (активность трансаминаз);
- осложнения.
Примеры формулировки диагноза
- Цирроз печени, вирусный (HBV), крупноузловой, класс А по Чайлду- Пью. Портальная гипертензия: асцит 2 степени, варикозное расширение вен пищевода I степени.
- Цирроз печени, вирусный (HВV+HDV), класс В по Чайлду-Пью. Портальная гипертензия: спленомегалия с гиперспленизмом, асцит 2 степени, варикозное расширение вен пищевода II степени. Печеночная энцефалопатия 2 степени.
- Цирроз печени, алкогольный, класс С по Чайлду-Пью, MELD, Портальная гипертензия, асцит 2 степени, печеночная энцефалопатия IV степени, кровотечение из варикозно-расширенных вен пищевода.