1. Список сокращений
БФ – бифосфонат ВОЗ – Всемирная организация здравоохранения ГКО — глюкокортикоидный остеопороз ГнРГ — гонадотропин-рилизинг гормон ДИ – доверительный интервал ИБС – ишемическая болезнь сердца ККТ — количественная компьютерная томография КТ — компьютерная томография КЭЭ — конъюгированные эквинные эстрогены МГТ — менопаузальная гормональная терапия МПК — минеральная плотность кости МРТ — магнитно-резонансная томография ОР – относительный риск ОРИТ – отделение реанимации и интенсивной терапии ПТГ — паратиреоидный гормон РКИ – рандомизированное клиническое исследование СД – сахарный диабет СКФ – скорость клубочковой фильтрации | СОЭ – скорость оседания эритроцитов СППП — служба профилактики повторных переломов ТКИ (TBS) — трабекулярный костный индекс (trabecular bone score) ТЭЛА – тромбоэмболия легочной артерии BMC – костный минеральный компонент BUA — широкополосное ослабление ультразвука CTX — С-концевой телопептид коллагена 1 типа DXA — двухэнергетическая рентгеновская абсорбциометрия FRAX – алгоритм оценки индивидуальной 10-летней вероятности переломов ISCD — международное общество по клинической денситометрии P1NP – N-терминальный пропептид проколлагена 1-го типа QUS — количественная ультразвуковая денситометрия RANKL — рецептор лиганда ядерного фактора капа-бета SD – стандартное отклонение SOS — скорость ультразвука SPEP — электрофорез белков в сыворотке крови UPEP — электрофорез белков WHI — The Woman’s Health Initiative (наименование исследования) |
2. Кодирование по МКБ
M81.0 — Постменопаузный остеопороз.
M81.8 – Другие остеопорозы.
3. Классификация
- Первичный остеопороз;
- Вторичный остеопороз;
Причины развития вторичного остеопороза:
Факторы образа жизни |
Избыток витамина A |
Выраженный дефицит массы тела, резкая потеря массы тела |
Нарушения питания: · низкое потребление кальция · дефицит витамина D · переизбыток соли в рационе |
Генетические заболевания |
Муковисцидоз |
Синдром Элерса-Данло |
Болезнь Гоше |
Болезни накопления гликогена |
Гемохроматоз |
Гомоцистинурия |
Гипофосфатазия |
Синдром Марфана |
Болезнь «стальных волос» (болезнь Менкеса) – нарушение транспорта меди |
Несовершенный остеогенез |
Семейная дизавтономия (синдром Рейли-Дея) |
Порфирия |
Гипогонадные состояния |
Нечувствительность к андрогенам |
Нервная анорексия |
Аменорея атлетов |
Гиперпролактинемия |
Пангипопитуитаризм |
Преждевременная менопауза (<40 лет) |
Синдромы Тернера и Клайнфельтера |
Эндокринные нарушения |
Акромегалия |
Эндогенный гиперкортицизм |
Сахарный диабет (СД) 1 и 2 типа |
Гиперпаратиреоз |
Тиреотоксикоз |
Желудочно-кишечные нарушения |
Целиакия |
Желудочный шунт |
Хирургические вмешательства на ЖКТ |
Воспалительные заболевания кишечника (болезнь Крона и неспецифический язвенный колит (НЯК)) |
Мальабсорбция |
Панкреатит |
Первичный билиарный цирроз |
Гематологические нарушения |
Гемофилия |
Лейкемия и лимфомы |
Моноклональные гаммапатии |
Множественная миелома |
Серповидноклеточная анемия |
Системный мастоцитоз |
Талассемия |
Ревматологические и аутоиммунные заболевания |
Анкилозирующий спондилит |
Другие ревматические и аутоиммунные заболевания |
Ревматоидный артрит |
Системная красная волчанка |
Неврологические и костно-мышечные факторы риска |
Эпилепсия |
Множественный склероз |
Мышечная дистрофия |
Болезнь Паркинсона |
Повреждение спинного мозга |
Инсульт |
Другие состояния и заболевания |
СПИД/ВИЧ-инфекция |
Хроническая обструктивная болезнь легких |
Амилоидоз |
Хронический метаболический ацидоз |
Застойная сердечная недостаточность |
Иммобилизация |
Алкоголизм |
Терминальная почечная недостаточность |
Гиперкальциурия |
Идиопатический сколиоз |
Посттрансплантационная костная болезнь |
Саркоидоз |
Лекарственные средства |
Алюминий (в составе антацидов) |
Антикоагулянты (гепарин натрия) |
Противоэпилептические препараты |
Противоопухолевое средство — гонадотропин-рилизинг гормона аналог |
Барбитураты |
Противоопухолевые гормональные препараты — ингибиторы ароматазы |
Медроксипрогестерон (пременопаузальная контрацепция) |
Глюкокортикостероид (≥5 мг/сут преднизолона** или эквивалентной дозы в течение ≥3 месяца) |
Лития карбонат циклоспорин и такролимус |
Метотрексат |
Парентеральное питание |
Ингибиторы протонового насоса |
Антидепрессанты |
Пиоглитазон и росиглитазон |
Гормоны щитовидной железы (супрессивные дозы, длительно) |
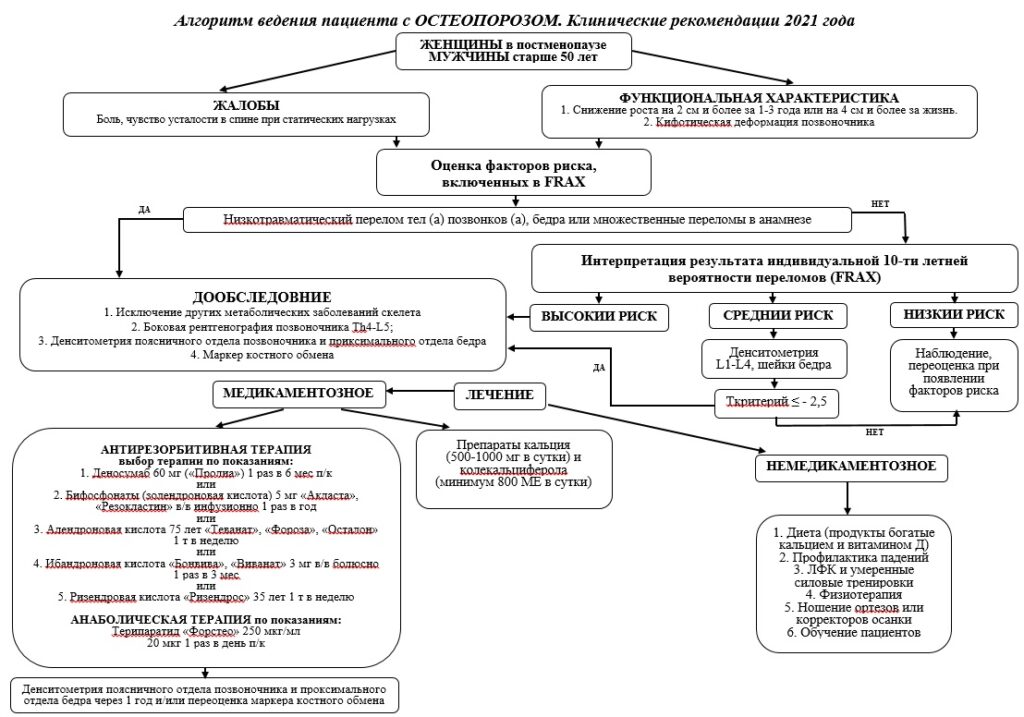
4. Диагностические критерии
Наличие патологических переломов крупных костей скелета (бедренной кости, тел(а) позвонков(а), множественных переломов) в анамнезе или, выявленных при обследовании, независимо от результатов рентгеноденситометрии или FRAX (при условии исключения других заболеваний скелета).
Наличие высокой индивидуальной 10-летней вероятности основных патологических переломов (результат оценки FRAX соответствует Российскому порогу вмешательства и/или превышает его) независимо от показателя рентгеноденситометрии.
Снижение МПК на 2,5 и более стандартных отклонений (SD) по Т-критерию в шейке бедренной кости и/или в целом в проксимальном отделе бедренной кости и/или в поясничных позвонках (L1-L4, L2-L4), измеренной двухэнергетической рентгеноденситометрией (DXA), у женщин в постменопаузе и мужчин старше 50 лет.
5. План обследования
Лабораторная диагностика:
- ОАК;
- О. кальций, креатинин, фосфор, щелочная фосфатаза, глюкоза крови;
- Определение С-концевого телопептида в крови, и/или исследование уровня N-терминального пропептида проколлагена 1-го типа (P1NP) в крови (маркера резорбции при назначении антирезорбтивной терапии и костеобразования при назначении анаболической терапии, соответственно) пациентам, получающим лечение остеопороза самостоятельно, исходно и через 3 месяца от начала терапии с целью ранней оценки эффективности лечения и приверженности к терапии. Достаточно оценивать один маркер, но в одной и той же лаборатории;
Инструментальная диагностика:
- Рекомендовано проведение стандартной рентгенографии позвоночника грудного и поясничного отделов (Th4-L5) в боковой проекции для выявления компрессионных переломов тел позвонков у следующих категорий пациентов (болевым синдромом в спине; пациентам с длительно некомпенсированным сахарным диабетом (СД) 2 типа или на инсулинотерапии; снижением роста на 4 см в течение жизни или на 2 см при регулярном медицинском контроле; принимающим глюкокортикоиды; c диагностированными переломами другой локализации;
- Рекомендовано устанавливать диагноз остеопороза и назначать лечение пациентам (женщинам в постменопаузе и мужчинам старше 50 лет) c высокой индивидуальной 10-летней вероятностью основных патологических переломов (результат оценки FRAX соответствует российскому порогу вмешательства и/или превышает «высокую вероятность переломов» независимо от показателя рентгеноденситометрии поясничного отдела позвоночника и проксимального отдела бедренной кости;
- Проведение двухэнергетической рентгеноденситометрии (DXA) поясничного отдела позвоночника и проксимального отдела бедренной кости рекомендовано лицам с индивидуальной 10-летней вероятностью основных патологических переломов (FRAX) в интервале между низкой и высокой вероятностью переломов;
- Рекомендовано устанавливать диагноз остеопороз и назначать терапию при снижении МПК на 2,5 и более стандартных отклонения по Т-критерию в шейке бедренной кости и/или в целом в проксимальном отделе бедренной кости и/или в поясничных позвонках (L1-L4, L2-L4), измеренной двухэнергетической рентгеноденситометрией (DXA) у женщин в постменопаузе и мужчин старше 50 лет;
- Результат трабекулярного костного индекса (ТКИ), или trabecular bone score (TBS), полученный в ходе стандартной рентгеноденситометрии поясничного отдела позвоночника, рекомендуется использовать для одномоментного включения в алгоритм FRAX у пациентов, проходящих скрининг по поводу остеопороза с целью повышения чувствительности метода выявления пациентов с повышенным риском переломов;
Иные методы диагностики:
Количественная компьютерная томография (ККТ) измеряет общую МПК: трабекулярной кости в позвоночнике и суммарную проекционную (кортикальной слой и губчатое вещество) в бедренной кости (г/см2) и может быть использована для определения прочности кости, в то время как периферическая ККТ (пККТ, pQCT) измеряет то же самое в предплечье или большеберцовой кости. пККТ высокого разрешения (пККТ-ВР, HR-pQCT) в лучевой и большеберцовой костях обеспечивает измерение объемной плотности, костной структуры и микроархитектоники. У женщин в постменопаузе измерение трабекулярной МПК в позвоночнике при ККТ может применяться для прогнозирования переломов тел позвонков, в то время как пККТ предплечья в дистальной трети лучевой кости возможно использовать для прогнозирования переломов бедренной кости, но не тел позвонков. Недостаточно доказательств прогностической способности в отношении переломов у мужчин. ККТ и пККТ ассоциированы с высокой лучевой нагрузкой, по сравнению с традиционной денситометрией. |
Периферическая DXA измеряет МПК предплечья, пальца или пяточной кости, что может быть использовано для оценки риска переломов позвонков и в целом у женщин в постменопаузе. Однако нет оснований для установления диагноза остеопороза, пациенты должны направляться на аксиальную денситометрию. Недостаточно доказательств прогностической способности в отношении переломов у мужчин. Периферическая DXA ассоциирована с незначительной лучевой нагрузкой; не является подходящим методом мониторинга МПК после лечения. |
Количественная ультразвуковая денситометрия (КУЗД, QUS) не измеряет напрямую МПК, определяя скорость звука (SOS) и/или широкополосное ослабление ультразвука (BUA) в пяточной кости, большеберцовой кости, надколеннике и других периферических локусах скелета. Сложносоставные параметры, включающие в себя SOS и BUA, могут быть использованы в клинической практике. Валидизированные КУЗД-приборы для пяточной кости позволяют прогнозировать переломы у женщин в постменопаузе (риск переломов позвонков, бедренной кости) и у мужчин в возрасте 65 лет и старше (переломы бедренной кости и внепозвоночные переломы). QUS не ассоциирована с какой-либо лучевой нагрузкой. |
6. План лечения
Консервативное лечение:
БФ рекомендованы для предупреждения патологических переломов и повышения МПК у пациентов с постменопаузальным остеопорозом (алендроновая кислота, ризедроновая кислота, ибандроновая кислота, золедроновая кислота), остеопорозом у мужчин (алендроновая кислота, ризедроновая кислота, золедроновая кислота), глюкокортикоидным остеопорозом (ГКО) (алендроновая кислота, ризедроновая кислота, золедроновая кислота);
Золедроновую кислоту в дозе 5 мг 1 раз в год дополнительно рекомендуется назначать после хирургического лечения по поводу патологического перелома проксимального отдела бедренной кости (минимум через две недели после операции) для предупреждения новых переломов и улучшения выживаемости пациентов;
Золедроновая кислота в дозе 5 мг 1 раз в 24 месяца рекомендуется для предупреждения потери МПК у женщин в постменопаузе с остеопенией и 1 раз в 18 месяцев для предупреждения переломов в группе женщин старше 65 лет;
Деносумаб 60 мг 1 раз в 6 месяцев рекомендован для предупреждения патологических переломов и повышения МПК у женщин с постменопаузальным остеопорозом, у мужчин с повышенным риском переломов, при глюкокортикоидном остеопорозе, а также для предупреждения потери МПК и переломов при отсутствии костных метастазов у женщин, получающих терапию ингибиторами ароматазы по поводу рака молочной железы, и у мужчин с раком предстательной железы, получающим гормон-депривационную терапию;
Деносумаб 60 мг 1 раз в 6 месяцев дополнительно рекомендуется назначать пациентам с остеопорозом с большей потерей МПК в кортикальной кости (шейке бедренной кости, лучевой кости), пациентам с компрометированной функцией почек, а также пациентам, у которых лечение БФ было неэффективно или не удалось достичь желаемой прибавки МПК;
Терипаратид в дозе 20 мкг 1 раз в сутки рекомендован для предупреждения патологических переломов и прибавки МПК у женщин в постменопаузе с компрессионными переломами тел позвонков, для лечения остеопороза у мужчин; для лечения ГКО;
Терипаратид в дозе 20 мкг 1 раз в сутки рекомендуется использовать в качестве первой линии терапии у пациентов с остеопорозом с двумя и более компрессионными переломами тел позвонков, а также при неэффективности предшествующей терапии;
Пациентам с остеопорозом без патологических переломов при достижении клинического эффекта терапии (МПК до -2,0 SD по Т-критерию в шейке бедренной кости и отсутствием новых переломов) рекомендовано на 1-2 года прекратить терапию БФ с последующим динамическим наблюдением;
Пациентам с переломами тел позвонков, бедренной кости или множественными переломами в анамнезе рекомендуется продолжать непрерывное длительное лечение остеопороза;
При неэффективности проводимой терапии остеопороза: развитии 2 и более патологических переломов за время лечения; потере МПК на 4% в бедренной кости и 5% в позвонках за два последовательных измерения; изменении маркеров костного обмена на фоне лечения менее, чем на 30%, в сочетании с потерей МПК рекомендуется переоценка приверженности пациента к лечению, исключение вторичных причин остеопороза и других метаболических заболеваний скелета и смена терапии остеопороза;
Все препараты для лечения остеопороза рекомендуется назначать в сочетании с препаратами кальция и колекальциферола;
Хирургическое лечение:
Всем пациентам с патологическим переломом проксимального отдела бедренной кости рекомендуется госпитализация и хирургическое лечение у врача-травматолога-ортопеда в течение 48 часов с последующей активизацией пациента для повышения выживаемости. Единственной возможностью для пожилого пациента вернуться к прежнему уровню активности после перелома проксимального отдела бедренной кости является его оперативное лечение. Выбор метода хирургического лечения изложен в клинических рекомендациях и методических рекомендациях ассоциации травматологов-ортопедов.
7. Профилактика и диспансерное наблюдение
Физические нагрузки:
- Физические упражнения с осевыми нагрузками (ходьба, бег, танцы, подвижные игры) рекомендованы для оптимального набора пика костной массы в юности и поддержания МПК у здоровых пожилых людей;
- Умеренные силовые тренировки (пилатес, тай-чи, плавание и т.д.) рекомендуются для укрепления мышечного корсета, улучшения координации у пожилых пациентов с переломом в анамнезе или с диагностированным остеопорозом;
Витамин D и кальций:
Лечение дефицита витамина D рекомендуется препаратом колекальциферола при установленном его дефиците и назначается курсом в лечебных дозах с последующим переводом на профилактическую терапию:
Классификация | Уровни 25(OH)D в крови нг/мл (нмоль/л) | Клинические проявления |
Выраженный дефицит витамина D | < 10 нг/мл (< 25 нмоль/л) | Повышенный риск рахита, остеомаляции, вторичного гиперпаратиреоза, миопатии, падений и переломов |
Дефицит витамина D | < 20 нг/мл (< 50 нмоль/л) | Повышенный риск потери костной ткани, вторичного гиперпаратиреоза, падений и переломов |
Недостаточность витамина D | ≥ 20 и <30 нг/мл (≥50 и <75 нмоль/л) | Низкий риск потери костной ткани и вторичного гиперпаратиреоза, нейтральный эффект на падения и переломы |
Адекватные уровни витамина D | ≥30 нг/мл* (≥75 нмоль/л) | Оптимальное подавление паратиреоидного гормона и потери костной ткани, снижение риска падений и переломов на 20% |
Уровни с возможным проявлением токсичности витамина D | >150 нг/мл (>375 нмоль/л) | Гиперкальциемия, гиперкальциурия, нефрокальциноз, кальцифилаксия |
|
|
Дефицит витамина D (25(OH)D менее 20 нг/мл) – суммарная насыщающая доза колекальциферола** – 400 000 МЕ | |
1 | 50 000 МЕ еженедельно в течение 8 недель внутрь |
2 | 200 000 МЕ ежемесячно в течение 2 месяцев внутрь |
3 | 150 000 МЕ ежемесячно в течение 3 месяцев внутрь |
4 | 7 000 МЕ в день — 8 недель внутрь |
Недостаточность витамина D (25(OH)D от 20 до 30 нг/мл) – суммарная насыщающая доза колекальциферола** – 200 000 МЕ | |
1 | 50 000 МЕ еженедельно в течение 4 недель внутрь |
2 | 200 000 МЕ однократно внутрь |
3 | 150 000 МЕ однократно внутрь |
4 | 7 000 МЕ в день — 4 недель внутрь |
Поддержание уровней витамина D > 30 нг/мл | |
1 | 1000-2000 МЕ ежедневно внутрь |
2 | 7000-14 000 МЕ однократно в неделю внутрь |
Менопаузальная гормональная терапия (МГТ):
МГТ рекомендована для профилактики остеопороза у женщин в возрасте до 60 лет с длительностью постменопаузы до 10 лет. Рекомендуется использовать наименьшие эффективные дозы МГТ: по мере увеличения возраста женщины снижать дозу препарата и проводить ежегодную оценку соотношения польза/риск в каждом конкретном случае.
Служба профилактики переломов:
С целью своевременного назначения терапии остеопороза и обеспечения длительного наблюдения за пациентами 50 лет и старше с патологическими переломами для снижения риска повторных переломов рекомендуется создавать Службы профилактики повторных переломов (СППП).
